La condición atribuída a una «disfunción cerebral aguda» ahora no solo afecta a pacientes de entre 75 y 80 años con demencia. Actualmente perjudica a casi el 55% de los internados más jóvenes y sin ningún daño cognitivo previo.
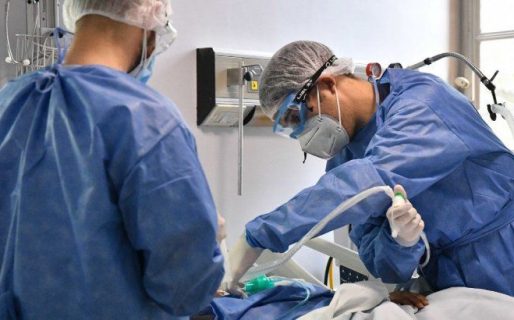
Alucinaciones, déficit en el sueño y desorientación son algunos de los síntomas que sufrieron pacientes graves de coronavirus durante sus internaciones en terapia intensiva provocados por un fenómeno denominado «delirium», que afecta a más del 50% de los internados por Covid-19 y que está ligado a secuelas cognitivas y psicológicas.
Definido como una disfunción cerebral aguda, el delirium se registraba, previo a la pandemia, en pacientes de entre 75 y 80 años mayormente, que en muchos casos ya padecían demencia.
Sin embargo, esta condición está afectando a casi el 55% de los pacientes de coronavirus internados en Unidades de Terapia Intensiva (UTI), aún siendo más jóvenes y sin ningún daño cognitivo previo, según un estudio que analizó a 2.088 pacientes de 14 países, publicado en la revista médica The Lancet.
En diálogo con Télam, Darío Villalba, especialista en cuidados respiratorios de la Sociedad Argentina de Terapia Intensiva (SATI), explicó que el delirium se asocia a «peores resultados en el tratamiento» al implicar un mayor requerimiento de ventilación mecánica, más días de internación, mayor riesgo de mortalidad y «mayores secuelas en el post alta» de la terapia intensiva.
Este síndrome «suele ser difícil de tratar», así que lo adecuado es prevenirlo, aunque durante la pandemia fue «difícil tomar las medidas necesarias para evitarlo», aseguró Villalba, quien explicó que el delirium se manifiesta a través de alteraciones cognitivas, de la percepción o ambas juntas.
Pacientes consultados por Télam, sin embargo, lo recuerdan o asocian a «pesadillas siniestras» que signaron su paso por una terapia intensiva, donde permanecieron internados con coronavirus.
«Realmente nunca tuve pesadillas tan dolorosas como éstas que me lleven al punto de no querer dormir más porque sabía que si me dormía se venía otra», relató Marcelo Solodujin (63), quien permaneció 53 días internado, de los cuales 10 estuvo intubado en el Sanatorio Güemes de Ciudad de Buenos Aires, en septiembre de 2020.
Es que la pandemia parece tener todos los ingredientes necesarios para la tormenta perfecta: largos periodos conectado a un respirador mecánico, sedantes fuertes, sueño deficiente y la incapacidad de moverse e interactuar especialmente con familiares, además de lo inusual de los equipos de protección que apenas si dejan ver el rostro del personal de salud que los atendió.
Durante sus peores días de internación, Marcelo aseguró haber pasado por tres pesadillas que lo transportaron a ser víctima de un secuestro coordinado por una secta, un proyecto de experimentación con su propio cuerpo en manos de personajes sobrenaturales y la amenaza a sus familiares, mascotas y otros seres queridos.
«En todas había algo en común y era que yo quería escapar de la muerte. Hoy pienso que quizás eso fue lo que me mantuvo vivo», reflexionó Marcelo y aseguró que «es espantoso verse en ese estado, perdiendo peso y con cables colgando».
«No quiero exagerar, pero los traumas que quedan deben ser similares a un tipo que vuelve de la guerra», expresó Daniel Teper (68), quien estuvo nueve días en la UTI del Sanatorio Antártida, en abril de 2021.
«El ambiente de terapia intensiva no es chiste, realmente es muy fuerte estar en una sala con 30 personas sin cortinas divisorias, las luces encendidas las 24 horas, los gritos de dolor permanentes y el personal que no daba abasto», aseveró Daniel, quien aseguró que «de los nueve días que estuve ahí no dormí ninguno».
Las alucinaciones, que llegaban cuando dormitaba, le provocaban «imágenes tristísimas» que todavía lo acechan en pesadillas, junto con una «sensación de ahogo recurrente» que antes no sufría.
Una situación similar describió Javier Piorno (48), quien permaneció con asistencia respiratoria durante 49 días tras contagiarse de coronavirus en octubre de 2020 y que aún se recupera de sus secuelas.
Javier es el jefe de Clínica Médica en el Hospital Lucio Molas, en la ciudad de Santa Rosa, La Pampa, y hasta el momento de contagiarse encabezó el Centro Emergente de Asistencia Respiratoria (CEAR), donde luego quedó internado y en las manos de sus propios compañeros.
«Yo veía cómo salían de ahí muertos, sin poder despedirse de nadie. Saber que te puede pasar lo mismo es horrible, no hay forma de vivir eso sin que no te destruya psíquicamente»
Además de las pesadillas que padeció en su internación, en las que siempre su vida peligraba, el enfermero destacó -en particular- el recuerdo del ruido de una alarma, que hasta mucho tiempo después de su alta lo atormentó en pesadillas y lo mantuvo con insomnio varias veces a la semana.
«Con el tiempo identifiqué que es una alarma del hospital donde estuve internado y donde trabajo», contó Javier, quien, ya reincorporado a algunas de sus tareas, agregó que puede «asegurar que ahora, cada vez que escucho esa alarma me taladra la cabeza, es una sensación horrible que no puedo explicar».
Villalba aseguró que estas secuelas psíquicas, conocidas como «síndrome de post-UTI», son «comunes» en los pacientes que egresan de estas unidades y que, al igual que el delirium hospitalario, deben ser atendidas de manera precoz para «una rápida recuperación».
Esta condición es un «tema de salud pública», consideró, porque puede generar «la ausencia de una persona en sus ambientes laborales y sociales, la carga familiar de sus cuidados y la carga financiera al sistema de salud al que pertenece el paciente».
Los expacientes coincidieron, a su vez, en la importancia de visibilizar «las consecuencias psicológicas que genera» el delirium hospitalario y promover su tratamiento con profesionales de la salud mental.



